Astma oskrzelowa jest chorobą przewlekłą układu oddechowego. Przewlekłe zapalenie powoduje nadreaktywność dróg oddechowych, a to powoduje kaszel w nocy lub rano, duszność, powtarzane świszczący oddech, dyskomfort w klatce piersiowej.
Ostatnio podjęto ogromne kroki w zakresie diagnozy, aw rezultacie w leczeniu astmy oskrzelowej. Leczenie komplikuje fakt, że jego objawy są pod wieloma względami podobne do innych chorób. Jednym z najważniejszych powikłań w diagnozie jest niespecyficzny charakter objawów.
Istnieje kilka rodzajów astmy.
- Aspirin astma - cechą szczególną jest to, że osoba nie dostrzega i nie toleruje kwasu acetylosalicylowego i innych leków, takich jak butadion, analgin i inne. Często, wraz z tym typem astmy, w nosie są polipy.
Astma, która wyróżnia się stopniem zaawansowania leczenia (ciężki, umiarkowany i lekki).
Hormonozależny - stałe stosowanie hormonów.
Przyczyny astmy
- alergeny: sierść zwierzęca, kurz, jedzenie, roztocza, pyłki, zarodniki,
- infekcje wirusowe i bakteryjne: zapalenie oskrzeli, przeziębienie, grypa, zapalenie zatok,
- drażniące dla środowiska: spaliny, aerozole, perfumy, dym tytoniowy,
- leki, takie jak kwas acetylosalicylowy i niesteroidowe leki przeciwzapalne. Jeśli masz "astmę aspiryny", powinieneś unikać przyjmowania kwasu acetylosalicylowego i niesteroidowych leków przeciwzapalnych, zwłaszcza, że ten rodzaj astmy może być bardzo ciężki, a napady występują bardzo szybko,
- stres: lęk, strach,
- intensywny wysiłek fizyczny, szczególnie w zimnych pomieszczeniach.
Co to jest
Astma oskrzelowa - obecność procesu zapalnego w drogach oddechowych, który jest w przewlekłej postaci. Choroba objawia się dusznością. Często zaczyna się dusić. Jest to spowodowane nadmierną reakcją dróg oddechowych na różnego rodzaju czynniki drażniące.
Przyczyn tej choroby jest wiele. Wśród nich: przewlekłe infekcje wirusowe, stały kontakt z alergenami, długie palenie tytoniu, warunki klimatyczne, predyspozycje genetyczne, profesjonalne warunki pracy.
W oparciu o przyczyny astmy, jego kategorie wyróżniają się:
- alergiczny - ataki choroby wywołane działaniem alergenów. Najbardziej rozpowszechniona forma. Może pojawić się we wczesnym wieku lub w podeszłym wieku, często dziedziczone.
- niealergiczny - Może być spowodowane infekcjami, długimi lekami, stresem i ciągłym lękiem. Najczęściej wykrywane u pacjentów po 30 latach.
- mieszane - czynniki alergiczne i niealergiczne wpływają na jego manifestację.
Ta choroba jest niebezpieczna dla ludzkiego życia, ponieważ powoduje stopniowe niszczenie jego zdrowia.
Kiedy pomyśleć o przekazaniu ankiety
Pomyśl o badaniu w przypadku ataków uduszenia. Za każdym razem atakowi towarzyszy duszność (częściej przy wdychaniu), napadowy kaszel i ciężka duszność.
Aby ułatwić oddychanie i złagodzić atak uduszenia, osoba przyjmuje określoną pozycję ciała. Często ataki astmy występują w nocy.
Przed rozpoczęciem ataku są przestrzegane:
- szybkie oddychanie
- kaszel
- wodnisty cieknący nos
- częste kichanie
- silny ból głowy
- ból lub ból gardła,
- awaria
- wahania nastroju.
Warto rozważyć badanie z częstymi reakcjami alergicznymi na różne bodźce.W końcu mogą być zwiastunami choroby typu alergicznego
Obecność tych znaków powinna zachęcić do ankiety, aby wykluczyć (potwierdzić) chorobę.
Ankieta
Obecność powtarzających się ataków jest głównym kryterium rozpoznania choroby.
Główne metody diagnozy badania to:
- Wstępne badanie pacjenta - pozwala lekarzowi ocenić stan pacjenta, zidentyfikować objawy choroby.
- Radiografia - ustala istniejące chroniczne i ostre choroby układu oddechowego.
- Elektrokardiogram - rejestruje wskaźniki kardiologiczne, umożliwia identyfikację chorób serca. Zmiany patologiczne w sercu wykrywane są w umiarkowanych i ciężkich postaciach choroby.
- Spirometria - rejestruje objętość i szybkość wydychanego powietrza.
- Picfluometria - pozwala ustawić szybkość wydechu.
- Pneumotachografia - pozwala zidentyfikować możliwe naruszenia drożności w oskrzelach, rejestruje objętość napływającego i wypływającego powietrza w spoczynku i pod wpływem stresu.
- Testy laboratoryjne - są przeprowadzane w celu wykrycia patogenów i alergenów wywołujących napady padaczkowe.
- Testy skórne - są przeprowadzane w celu ustalenia substancji, która powoduje reakcję alergiczną organizmu.
Te metody diagnostyczne pomagają w uzyskaniu i ocenie informacji o stanie zdrowia pacjenta, w celu określenia ciężkości choroby. Dodatkowo, każdy pacjent jest badany przez wąskich specjalistów: alergologa, laryngologa, pulmonologa.
Czym jest astma? Znajdź link.
Wskazania do badania laboratoryjnego
Liczba pacjentów ze zdiagnozowaną astmą stale rośnie.
Już z pojawieniem się zaburzeń oddechowych, kaszlu, a także:
- kiedy napady są sezonowe,
- zaostrzenie stanu w kontakcie z niespecyficznymi substancjami
- jeśli objawy pojawią się w nocy,
- po zażyciu leków
- jeśli kaszel stanie się ciężki, a choroba zakaźna trwa dłużej niż 10 dni
Możesz poprosić o ankietę, aby wyjaśnić powody swojego pojawienia się.
Przez cały czas trwania ataku astmy, przy nasileniu objawów, jeśli stan nie ustąpi w ciągu kilku dni, należy natychmiast skonsultować się z lekarzem w celu przeprowadzenia badania.
Diagnostyka różnicowa
Duszenie nie zawsze jest objawem astmy.
Choroby mają podobną manifestację:
- układ oddechowy
- układ sercowo-naczyniowy
- stan udaru krwotocznego,
- epilepsja,
- sepsa,
- zatrucie narkotykami,
- stan histerii.
Najczęściej lekarze różnicują astmę oskrzelową od patologicznego stanu serca i układu naczyniowego. Ataki astmy związane z ostrą lub przewlekłą chorobą serca są częstsze u osób starszych.
Podczas ataku osoba cierpi na dotkliwy brak powietrza, często bardzo trudno jest ją wdychać. Krew plwociny jest płynna, często różowawa (lekko zabarwiona krwią).
Podczas badania przez lekarza następuje zwiększenie objętości serca, wątroby, obrzęk kończyn i świszczący oddech.
W przewlekłym zapaleniu oskrzeli niedrożność oskrzeli nie znika nawet po zastosowaniu leków rozszerzających oskrzela. Zamknięcie z guzem, obce ciało układu oddechowego prowadzi do udławienia, przypominającego ataki astmy. Oddychanie jest głośne, ze świszczącym oddechem i świszczącym oddechem.
Wiele kobiet po ciężkim przewrocie psycho-emocjonalnym może doświadczać astmy typu hysteroidowego. Oddychaniu w tym stanie towarzyszy jęk, konwulsyjny płacz, histeryczny śmiech, ruchy oddechowe są aktywne, wdech i wydech zostają wzmocnione, nie ma świszczącego oddechu.
Rozpoznanie różnicowe astmy oskrzelowej wykonuje się za pomocą bronchoskopii, biopsji, prześwietlenia rentgenowskiego, w połączeniu z tomografią.
W jaki sposób są badane dzieci
Rozpoznanie astmy oskrzelowej u dzieci przeprowadza się w oddziale alergologii dziecięcego szpitala lub pod nadzorem lekarza w warunkach ambulatoryjnych.
Podczas diagnozy ważnym punktem jest rozmowa z rodzicami. Przede wszystkim lekarz wyszczególnia matkę podczas ciąży, porodu, stanu dziecka po urodzeniu, jego rozwoju.
Okazuje się, że istnieją reakcje alergiczne na różne bodźce, jak często występują ataki i napady padaczkowe, które jednocześnie stosowały leki.
Trzeba przyjść do ankiety z kartą dziecka, która odzwierciedla wyniki ostatnich badań i badań, istnieją zapisy z poprzednich chorób.
Kolejnym etapem badania dziecka jest ustalenie przyczynowego typu alergenu. Oznaczanie odbywa się poprzez przeprowadzanie testów skórnych. Dzięki takiej ankiecie można dokładnie określić "winowajcę" ataków duszności.
Wykryj rodzaje dostępnych badań alergenów. Powszechną i skuteczną jest analiza IF (immunoassay). Pobrano próbkę krwi i określono obecność przeciwciał.
Dzieci po ukończeniu 5 lat przeprowadzają badanie oddechu zewnętrznego. W wyniku tego można wybrać lek indywidualnie.
Czy możliwe jest ustalenie diagnozy w domu
Przy pierwszych przejawach objawów choroby, takich jak: duszność, chrypka, ciężki i nie kaszlący przez długi czas, dławienie, uczucie ucisku w klatce piersiowej, wielu próbuje zdiagnozować siebie i rozpocząć leczenie.
Objawy nie zawsze odpowiednio wskazują na początek astmy. Jest podstępny, ponieważ można go łatwo pomylić z wieloma innymi chorobami.
Łatwo można go pomylić z ostrym (przewlekłym) zapaleniem oskrzeli, ponieważ kaszel, świszczący oddech i dławienie towarzyszą obu chorobom.
Wiele osób starszych często cierpi na uporczywy kaszel i świszczący oddech, szczególnie w przypadku osób, które mają długą historię palenia. Ale obecność tych objawów nie oznacza obecności choroby.
Porażenie strun głosowych, patologia serca, stan udaru mózgu, epilepsja, przeciążenie psycho-emocjonalne występują również pod postacią astmy oskrzelowej.
Atak hiperwentylacji (skrócenie oddechu w spoczynku), któremu towarzyszą zawroty głowy, suchość w jamie ustnej, nudności, ból w klatce piersiowej, wiele osób również myli się z astmą.
Ustalenie obecności tej choroby jest niemożliwe. Tylko przejście pełnego badania pomoże dokładnie określić obecność astmy i jej nasilenie.
Czy metody kontroli zależą od stadium choroby
Nasilenie choroby wpływa na metody badań laboratoryjnych, które muszą przejść przez chorobę.
- Choroba stopnia I. Przeprowadza się badania moczu i krwi, bada się funkcję oddychania zewnętrznego, wykonuje się testy skórne w celu wykrycia typu aktywnego alergenu, określa się wskaźnik IgE, pobiera się rentgen i bada się plwociny. W zależności od decyzji lekarza w oddziale szpitalnym przeprowadza się kilka testów - prowokatorów z dusicielami oskrzeli, alergenami, stresem.
- Stadium II choroba. Zalecane są ogólne badania krwi i moczu, przeprowadzane są zewnętrzne badania oddechowe, wykonywane są testy skórne, analizowana plwocina, wartości IgE są określane i pobierane są promienie X. Zaleca się codzienne przepływy szczytowe.
- Choroba stopnia III. Przeprowadza się badania krwi i moczu, oddychanie zewnętrzne, codzienne pomiary szczytowego natężenia przepływu, testy skórne, w razie potrzeby określa się poziomy IgE, analizuje się rentgen, plwocinę. Badanie ambulatoryjne składników gazowych krwi.
Przy diagnozowaniu astmy oskrzelowej, wszystkie wyniki przeprowadzonych badań i badań, prawidłowa ocena historii i obrazu rozwoju choroby.
Czy masz astmę oskrzelową? Metody leczenia, patrz strona.
Co to jest atopowa astma oskrzelowa? Mówi się dalej.
Tylko tak złożone metody badania pacjenta pomogą lekarzowi zdiagnozować i przepisać odpowiednie leczenie.
Objawy astmy
W celu szybkiego wykrycia astmy oskrzelowej, musisz wiedzieć, jakie są charakterystyczne objawy tej choroby.
 Duszność lub ataki astmy. Takie zjawisko można zaobserwować podczas wysiłku fizycznego lub w stanie pełnego odpoczynku, jeśli pacjent wdycha cząsteczki alergenów. Nawet nagła zmiana temperatury powietrza może spowodować atak. Takie ataki są trudne do przewidzenia, zwykle pojawiają się spontanicznie.
Duszność lub ataki astmy. Takie zjawisko można zaobserwować podczas wysiłku fizycznego lub w stanie pełnego odpoczynku, jeśli pacjent wdycha cząsteczki alergenów. Nawet nagła zmiana temperatury powietrza może spowodować atak. Takie ataki są trudne do przewidzenia, zwykle pojawiają się spontanicznie.- Kaszel W astmie oskrzelowej kaszel jest zwykle nieproduktywny, bardzo trudno jest mu oczyścić gardło. Dopiero pod sam koniec ataku astma udaje się odkaszlnąć niewielką ilością ciała szklistego plwociny. Atak kaszlu jest zawsze obserwowany na tle duszności.
- Płytki oddech i trudności z wydychaniem. Pacjenci nie mogą normalnie wydychać powietrza, wymaga to dużego wysiłku.
- Gwiżdżąc podczas oddychania. W przypadku astmy oskrzelowej pacjent oddycha głośno, czemu towarzyszy gwizdanie. Możesz usłyszeć gwizdek nawet w pewnej odległości od pacjenta. Przy pomocy stetoskopu słychać go jeszcze lepiej.
- Podczas ataku astmy pacjenci przyjmują charakterystyczną postawę, opierając dłonie na jakiejś stabilnej powierzchni. Jest to konieczne, aby ułatwić oddychanie.
Na samym początku choroby mogą pojawić się tylko indywidualne objawy. Pojawiają się na krótko, a następnie mijają i mogą nie przeszkadzać pacjentowi przez długi czas. Ale z biegiem czasu obraz kliniczny staje się bardziej żywy.
Bardzo ważne jest, aby skontaktować się z lekarzem, gdy pojawią się pierwsze objawy astmy oskrzelowej. Należy rozumieć, że im wcześniej rozpocznie się leczenie, tym lepsze rokowanie dla pacjenta.
Inne objawy
Rozpoznanie astmy na samym początku choroby jest bardzo trudne, ponieważ nie obserwuje się krytycznych naruszeń w organizmie. Tylko w miarę postępu choroby objawy nasilają się, a diagnoza jest znacznie łatwiejsza do wykonania. W astmie oskrzelowej prawie zawsze obserwuje się następujące objawy:
- W ostrym ataku astmatyków nie można wykonywać żadnych aktywnych ruchów. Pacjent po prostu opiera się o stół lub parapet i próbuje kaszleć. Poza atakiem osoba z astmą dobrze toleruje wysiłek fizyczny, ale tylko z łagodną chorobą. Jeśli astma jest ciężka, wytrzymałość pacjenta znacznie się zmniejsza.
- Wraz z postępem astmy skóra staje się niebieskawa. To sugeruje niewydolność oddechową.
- Podczas ataków astmy obserwuje się ciężki tachykardię, czasami serce zmniejsza się do 130 uderzeń na minutę. Poza atakiem tachykardia jest mniej wyraźna i zwykle nie przekracza 90 uderzeń.
- Płyty paznokcia ulegają zmianie, stają się wypukłe, jak okulary zegarków. Pogrubienie górnych paliczków palców przybiera postać pałeczek perkusyjnych.
- Z ciężką astmą oskrzelową lub z długą historią choroby mogą pojawić się objawy rozedmy płuc. Pacjent ma rozszerzoną klatkę piersiową, wybrzuszające się części nadobojczykowe i pewne osłabienie oddychania.
- W ciężkiej astmie oskrzelowej można wykryć objawy choroby płuc. W tym przypadku serce znacznie się zwiększa dzięki kamerom po prawej stronie.
- Pacjent ma niewydolność oddechową, która objawia się częstymi migrenami i zawrotami głowy.
Jeśli pacjent ma wszystkie te lub pojedyncze objawy, należy go dokładnie zbadać w celu postawienia właściwej diagnozy. W miarę postępu choroby diagnostyka nie powoduje już trudności.
W astmatyce odporność jest znacznie zmniejszona, więc często cierpią na przeziębienia i choroby zakaźne. Często ci pacjenci mają reakcje alergiczne.
Diagnostyka astmy
 Jeśli pojawi się jeden lub więcej objawów astmy oskrzelowej, pulmonolog musi pojawić się tak szybko, jak to możliwe. Lekarz początkowo uważnie gromadzący historię, w szczególności, jest zainteresowany takimi pytaniami:
Jeśli pojawi się jeden lub więcej objawów astmy oskrzelowej, pulmonolog musi pojawić się tak szybko, jak to możliwe. Lekarz początkowo uważnie gromadzący historię, w szczególności, jest zainteresowany takimi pytaniami:
- jak długo pacjent był świadkiem charakterystycznych objawów astmy oskrzelowej,
- jakie są warunki pracy i życia pacjenta,
- czy są złe nawyki?
- jakie przewlekłe choroby cierpi pacjent.
Po zebraniu informacji lekarz przeprowadza pełne badanie pacjenta. Aktywność zapalenia oskrzeli jest wstępnie oceniana. Można tego dokonać analizując tlenek azotu, który znajduje się w wydychanym powietrzu. Ta technika jest bardzo dokładna, ale nie jest jeszcze dostępna dla dużego grona specjalistów. Ponadto można wykonać analizę płukania oskrzelowo-pęcherzykowego i pobrać biopsję błony śluzowej oskrzeli. Ta druga metoda jest inwazyjna.
W diagnozie astmy oskrzelowej są brane pod uwagę i takie dane:
- osłuchiwanie, które ujawniało gwizdy w klatce piersiowej,
- dane dotyczące szczytowego przepływu
- pozytywny test rozszerzający oskrzela, nawet przy normalnym wydechu,
- dane spirometryczne - takie wyniki są obiektywne tylko wtedy, gdy badanie przeprowadzono prawidłowo,
- badanie krwi i odkrztuszona plwocina są niezbędne do wykonania zdjęcia. Z tych dwóch analiz można ustalić, czy astma nie występuje w obecności jakiejkolwiek choroby zakaźnej,
- aby wykluczyć inne patologie dolnych dróg oddechowych można przypisać promieniom rentgenowskim lub tomografii komputerowej. Te same metody pozwalają określić ciało obce w oskrzelach i innych narządach oddechowych.
Diagnozę przeprowadza się na podstawie wyników testów i ankiet. Dopiero po przeanalizowaniu ich przez lekarza można przepisać leczenie.
W przypadku astmy oskrzelowej wymagane jest badanie alergologiczne. Ten lekarz zaleca testy skórne, które pozwalają określić, które alergeny wywołują atak.
Cechy rozpoznania astmy u dzieci
Trudno jest zdiagnozować astmę oskrzelową u dzieci w wieku poniżej 2 lat. Chociaż niektórzy lekarze twierdzą, że patologię można zidentyfikować na podstawie takich metod badania:
 wymuszona oscylometria impulsowa,
wymuszona oscylometria impulsowa,- pletyzmografia - ta metoda pozwala na określenie oporu dróg oddechowych,
- przymusowa spirometria, w której zapewniane są specjalne programy dla dzieci,
- pomiar wskaźników zmian gazu,
- Bronchophone,
- określenie maksymalnego przepływu powietrza.
U dzieci w wieku poniżej 2 lat wykrycie dysfunkcji płuc jest bardzo problematyczne. Dlatego dość często diagnozę podejmuje się jedynie na podstawie konkretnych objawów i skarg rodziców.
Można podejrzewać astmę oskrzelową u małego dziecka na podstawie swoistego świszczącego oddechu, który pojawia się podczas oddychania i częstych ataków suchych kaszlu. Należy jednak pamiętać, że dzieci poniżej 3 lat często cierpią na obturacyjne zapalenie oskrzeli ze względu na strukturalne cechy dróg oddechowych.
Funkcje leczenia
Po postawieniu diagnozy lekarz przepisuje leczenie. Jednocześnie terapia na każdym etapie choroby ma swoje cechy i jest poddawana okresowym przeglądom. Większość leków stosowanych w leczeniu astmy ma wiele skutków ubocznych, dlatego należy starannie wybierać leki.
W leczeniu astmy oskrzelowej u dzieci i dorosłych można przepisać następujące leki:
- Glikokortykosteroidy w postaci tabletek. Najczęściej lekarze przepisują Singular i Accol. Leki te są wskazane w łagodnej do umiarkowanej postaci astmy,
- antagoniści leukotrienów. Potrzeba takich leków pojawia się, gdy ciężka astma oskrzelowa lub z długotrwałym zaporowym zapaleniem oskrzeli,
- przeciwciała monoklonalne.Potrzebne, jeśli ataki astmy są wywołane reakcją alergiczną,
- Cromony - przepisane łagodną astmą. Najczęściej przepisywane opryski są Intal i Tiled,
- antycholinergika - stosowana do szybkiego łagodzenia charakterystycznych objawów,
- glikokortykosteroidy w aerozolach. Leki te są niezbędne do szybkiego złagodzenia stanu astmatycznego. Najczęściej lekarze przepisują Becotid i Becladon,
- Berodual - wyznaczony do szybkiej eliminacji skurczu oskrzeli. Ten lek należy do połączonych środków.
Jeżeli ataki astmy oskrzelowej rozwijają się na tle alergii, leki przeciwhistaminowe są włączone do reżimu leczenia.
Rozpoznanie "astmy oskrzelowej" dokonuje się na podstawie wyników badania oraz skarg pacjenta. U dzieci w wieku poniżej 2 lat diagnoza może być bardzo trudna, dlatego diagnozę podejmuje się wyłącznie na podstawie charakterystycznych objawów i skarg rodziców. Leczenie tej patologii jest zawsze złożone.
Metody diagnozowania astmy oskrzelowej
Tradycyjny sposób studiowania historii jest kluczowym elementem diagnozy, a niekiedy jedynym. Obecność głównej cechy - typowy atak w określonych warunkach - nawet przy braku weryfikujących metod badawczych sugeruje prawdopodobieństwo astmy.
Badanie historii specjalnej, sugerujące spektrum antygenu, przeprowadza się według standardowych schematów.
Oto jeden z krótkich programów badania opinii pacjentów.
1. Choroby alergiczne w rodzinie w przeszłości i obecnie:
a) ojciec i jego krewni,
b) matka i jej krewni,
c) bracia i siostry
g) u dzieci pacjenta.
2. Choroby alergiczne wcześniej przeniesione (wykaz).
3. Reakcja na wprowadzenie surowicy i szczepionek (co i kiedy).
4. Reakcja na wprowadzenie różnych leków (które i kiedy).
5. Sezonowość choroby (lato, jesień, zima, wiosna).
6. Wpływ klimatu na przebieg choroby,
7. Wpływ pogody i czynników fizycznych (chłodzenie, przegrzanie itp.).
8. Wpływ wysiłku fizycznego, negatywnych emocji itd.
9. Związek z przeziębieniem (ostre wirusowe infekcje dróg oddechowych, zapalenie migdałków, zapalenie oskrzeli, zapalenie płuc itp.).
10. Związek choroby z miesiączkowaniem, karmieniem dziecka, ciążą, porodem.
11. Gdzie i kiedy najczęściej atakuje się chorobę (lub jej pogorszenie) - w domu, w pracy, na ulicy, w mieście, w lesie, na polu itp., W dzień iw nocy.
12. Wpływ na zdrowie stosowania różnych produktów spożywczych:
a) chleb (pszenica, żyto),
b) warzywa (ziemniaki, pomidory itp.),
c) jagody (truskawki, maliny itp.),
d) owoce (pomarańcze, mandarynki, cytryny itp.),
e) ryby różnych gatunków, raki, kraby, kawior,
f) jaja i potrawy z jaj,
g) produkty mleczne (mleko, śmietana, twarożek),
h) produkty mięsne różnych rodzajów, oraz) miód, czekolada, orzechy,
j) wino, piwo, napoje owocowe, kawa, kakao, herbata.
13. Wpływ na przebieg choroby różnych kosmetyków, zakaźnych, kurzu, zapachów itp., Kontakt z różnymi zwierzętami, odzież, pościel.
14. Sytuacja mieszkaniowa (dom jest kamienny, drewniany itp., Temperatura, wilgotność, obecność dywanów, mebli tapicerowanych, zwierząt, ryb itp.).
15. Warunki pracy i jej zmiany przez całe życie, zagrożenia zawodowe.
Zastosowanie tego schematu daje wstępne informacje dla wykazania zaangażowania substancji alergicznej w chorobę, testy alergiczne skóry i inhalacji są stosowane w tym samym celu.
Testy skórne. Niewielkie ilości znanych niezakaźnych alergenów są nakładane na wewnętrzną powierzchnię przedramienia za pomocą metody skaryfikacji (od łac.
Reakcje typu bezpośredniego (metoda jest oceniana zgodnie z ogólnie przyjętą metodą) są "odczytywane" w ciągu 20 minut. Uwzględnia się próbki o reakcji dodatniej zgodnie ze specjalnie przyjętymi kryteriami. Podobnie jest z atakiem "winowajcy".
Jeśli próbki są wątpliwe lub negatywne, należy przeprowadzić badania z wprowadzeniem alergenu do skóry (próbki śródskórne). Jeśli wyniki testów skórnych są nieskuteczne, należy zastosować bardziej szczegółowe badania z wprowadzeniem niewielkich stężeń alergenu przez nos lub wdychanie. Test w tych ostatnich przypadkach jest oceniany jako pozytywny, w przypadku objawów skurczu oskrzeli. Czasami testy alergologiczne są stosowane z mediatorami alergii (acetylocholina, serotonina, bradykinina).
W celu zdiagnozowania reakcji typu opóźnionego (z astmą zakaźną-alergiczną), próbki śródskórne z alergenami bakteryjnymi (jedna lub dwie dawki na skórę) i testy inhalacyjne są stosowane specjalną techniką. Reakcja skórna na wprowadzenie alergenu typu opóźnionego (występowanie grudek lub infiltracji), rejestracja po 12, 24, 48 i 72 godzinach.
Metody laboratoryjne. W specjalnych badaniach laboratoryjnych można zidentyfikować reakcje typu natychmiastowego (reakcja P. Kuustnera, test Shelleya), charakterystyczne dla reakcji atopowych i różne reakcje typu opóźnionego, dla astmy zakaźnej alergicznej. Te metody są cennym dodatkiem do badań alergologicznych. Osiągnięciem w tej dziedzinie jest wprowadzenie testu sorbentu radiowego (PAST), który pozwala określić poziom specyficznego 1 g E w ludzkiej krwi. Wdrożenie tej metody ułatwia diagnozowanie astmy za pomocą mechanizmu reagin. Obiecującym kierunkiem było również ustalenie poziomu różnych mediatorów alergii (serotoniny, acetylocholiny, histaminy, kinin) zaangażowanych w skurcz oskrzeli. Dane te służą jako podstawa do wyboru leków neutralizujących ich działanie (inhibitory).
Zatrzymajmy się na innych metodach badania wskaźników immunologicznych.
Różne defekty w systemie odporności humoralnej i komórkowej, jak już wspomniano, są podstawą podatności na astmę oskrzelową i są często patogenetycznymi czynnikami jej występowania. Zalecane są następujące metody badawcze:
- oznaczanie różnych klas immunoglobulin we krwi (radialna metoda immunodyfuzji według Manciniego),
- oznaczanie immunoglobulin A w płukaniach oskrzeli (radialna metoda immunodyfuzji według Manciniego),
- oznaczanie zawartości limfocytów T (reakcja rozety),
- określenie liczby komórek B (rozerwanie reakcji),
- śródskórny test z autolocytami według G. B. Feodoseyev.
W ostatnich latach zaleca się zbadanie czynników odporności miejscowej: funkcjonalnej aktywności makrofagów pęcherzyków płucnych, układu limfocytów T, 1 g A, itd. Informacje na temat stanu zaburzeń odporności lokalnej są niezbędne do przeprowadzenia miejscowego (wewnątrzoskrzelowego) leczenia za pomocą immunosupresorów.
Oprócz tego kliniki szeroko korzystają z różnych metod diagnostyki instrumentalnej (RTG, fibrobronchoskopia, spirografia, pneumotachometria). Metoda spirografii może ocenić funkcję oddychania zewnętrznego, określić pojemność życiową płuc (VC), minimalną objętość oddychania, objętość oddechową, częstość oddechów, wymuszoną pojemność życiową (FVC), maksymalną wentylację płuc, resztkową objętość płuc. Metoda pozwala ocenić funkcjonalną pojemność płuc i rodzaje zaburzeń wentylacyjnych (restrykcyjnie charakteryzuje zmniejszenie objętości, typ obturacyjny - naruszenie drożności oskrzeli).
Wiadomo, że zwężenie oskrzeli prowadzi do zmniejszenia prędkości przepływu powietrza podczas wydechu. Zjawisko to, charakterystyczne dla astmy, można zarejestrować poprzez pomiar FVC (normalnie FVC stanowi 70% VC), a także metodą pneumotachometrii (PTM). Metoda PTM została opracowana przez E. B. Votchala i rejestruje szybkość przepływu powietrza (l / s) przy możliwie jak najszybszym wdychaniu i wydychaniu.Oceniając wyniki PTH, kieruje nimi właściwa moc wydechowa (wartość obliczona), która jest równa rzeczywistej CASE pomnożonej przez współczynnik 1,2. Przepuszczalność oskrzeli jest uważana za normalną, jeśli procent stosunku wartości rzeczywistej do wymaganej jest nie mniejszy niż 85. Określa się również współczynnik oddechowy (stosunek czasu trwania fazy wdechu i wydechu w milimetrach), który zwykle wynosi 1: 2,2. W astmie oskrzelowej faza wydechowa staje się 1,5-2 razy dłuższa niż w fazie inhalacji.
W kompleksowym badaniu pacjentów z astmą wykorzystaj również tradycyjne metody laboratoryjne. Z tych cennych informacji można uzyskać w badaniu plwociny dla eozynofili, kryształu Kurshman, kryształów Charcot-Leiden (elementy astmy oskrzelowej). Obecność tych elementów w plwocinie wskazuje na alergiczną naturę procesu. Wskaźnik ten jest zawsze dodatni zarówno u pacjentów z astmą, jak iu pacjentów w stanie predastii. Badanie kortykosteroidów w moczu i krwi pozwala ocenić aktywność kory nadnerczy.
Diagnostyczne metody badania
Nowoczesna diagnostyka w rozwoju astmy oskrzelowej jest ważnym zadaniem dla lekarza, ponieważ odpowiednie leczenie może zapewnić całkowitą kontrolę choroby, przy pełnej neutralizacji objawów u dzieci i dorosłych. Aby to zrobić, wszystkie kryteria astmy są oceniane z wyjątkiem POChP i wstępnej diagnozy.
Protokoły diagnostyczne są przeprowadzane w kilku etapach:
Historia klarowania
Astma oskrzelowa, w zależności od stopnia zachorowalności, jest określana najczęściej w dzieciństwie i okresie dojrzewania. Z reguły istnieje genetyczna predyspozycja do rozwoju chorób astmatycznych. Ponadto jego rozwój jest możliwy na tle POChP.

Atak oskrzelowy jest często związany z ekspozycją na pewne czynniki, wywołując charakterystyczne objawy (duszność, kaszel, świszczący oddech, osłabienie itp.). Atak może pojawić się nagle. Można go zatrzymać za pomocą wziewnych leków rozszerzających oskrzela. Jeśli po użyciu inhalatora atak nie zostanie usunięty, konieczne są dalsze protokoły diagnostyczne, a także eliminacja POChP.
Kontrola wzrokowa
W początkowej fazie choroby, profesjonalna diagnostyka nie jest w stanie określić żadnych konkretnych protokołów w określaniu astmy, z wyjątkiem POChP. Podczas długotrwałego ataku może wystąpić objaw "klatki piersiowej", co wiąże się z trudnościami w wydychaniu. W rezultacie możliwy jest stopniowy rozwój rozedmy płuc, której kryteria i protokoły zależą od nasilenia objawów i stanu chorobowości. Dalsze leczenie może zależeć od wyników oględzin.
Osłuchiwanie i perkusja
Ważnym sposobem profesjonalnej diagnozy jest perkusja (perkusja) i osłuchiwanie (słuchanie) płuc. W miarę rozwoju ataku słychać świszczący oddech i świszczący oddech. Perkusja jest skuteczna w przypadku długotrwałej choroby i rozedmy płuc.

Laboratoryjne metody diagnostyczne
Diagnostyka laboratoryjna obejmuje wyznaczenie innego rodzaju analizy, w tym:
- biochemiczne badanie krwi - określa liczbę eozynofilów, które są markerami procesu alergicznego. Ponadto analiza ta, wraz z testem alergicznym, pozwala zidentyfikować określony alergen, na który organizm reaguje najmocniej.
- pełna morfologia krwi - pozwala zidentyfikować procesy zapalne, POChP i zatrucie w ciele pacjenta. Pobieranie krwi odbywa się na czczo
- ogólna analiza plwociny - ujawnia charakterystyczne markery astmatyczne z charakterystycznymi spiralami Kurshman i kryształami Charcot-Leiden. Jednocześnie określana jest lepka i gęsta plwocina, którą można podzielić na dwie warstwy. Badanie mikroskopowe określa eozynofile,
- Analiza kału - pomaga zidentyfikować inwazje pasożytnicze, które często prowokują rozwój astmy. Na przykład, askarocy, z ich cyklicznym rozwojem, są w stanie przeniknąć przez układ płucny, powodując ogólne zatrucie organizmu, osłabienie układu odpornościowego, zwiększoną alergię na pacjenta,
- test alergiczny (w tym skaryfikacja) - kryteria przeprowadzania testu alergicznego określają obecność spustu we krwi, który powoduje reakcję łańcuchów reakcji we krwi, prowadząc do skurczu oskrzeli. Jeśli odpowiedź jest pozytywna, mogą wystąpić miejscowe oznaki stanu zapalnego (swędzenie, uderzenia gorąca, obrzęk itp.).

Najtrudniej jest zdiagnozować astmę w obecności obturacyjnego zapalenia oskrzeli (COB). Proces ten przejawia się jako przewlekła obturacyjna choroba płuc (POChP).
Radiografia
Profesjonalna radiografia jest w stanie wykryć zwiększoną przewiewność tkanki płucnej (rozedmę płuc) i wzmożony układ płucny z powodu aktywnego przepływu krwi do tkanki płucnej. Należy jednak pamiętać, że czasami nawet prześwietlenie nie może ujawnić zmian. Dlatego ogólnie przyjmuje się, że metody rentgenowskie są głęboko nieswoiste.
Spirometria
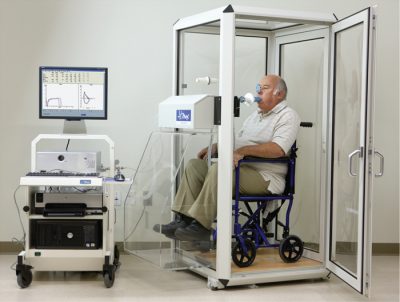
Ta metoda służy do określenia funkcji oddechowej (funkcje zewnętrznej czynności oddechowej) i jest dość skuteczna. Profesjonalna spirometria jest w stanie zidentyfikować szereg kluczowych wskaźników czynności oddechowej.
Diagnoza spirometrii wygląda następująco:
- pacjent jest zaproszony do oddychania przez specjalne urządzenie (spirometr), które jest wrażliwe i rejestruje wszystkie zmiany w oddychaniu,

- analiza ankiety jest porównywana (lekarz lub pacjent) z zalecanymi wskaźnikami czynności oddechowej,
- W oparciu o profesjonalną charakterystykę porównawczą oddychania zewnętrznego, lekarz dokonuje wstępnej diagnozy (dla 100% zaufania do diagnozy samej spirometrii nie wystarcza),
- jeśli u pacjenta występują zaburzenia obturacji oskrzeli (z wyjątkiem POChP), może to świadczyć o przejawach astmy oskrzelowej.
Ponadto dane spirometryczne mogą określić stopień nasilenia ataku astmy i skuteczność leczenia w przypadku jego użycia.
Przepływność kolorów
Ta metoda diagnozy odnosi się do innowacji w monitorowaniu i ustalaniu rozwoju astmy u dorosłego pacjenta. Protokół monitorowania z przepływomierzem szczytowym ma następujące zalety:
- pozwala określić odwracalność obturacji oskrzeli,
- umiejętność oceny ciężkości choroby,
- protokoły szczytowej przepływności pozwalają przewidzieć okres występowania ataku astmy, w zależności od stopnia zachorowalności,
- możliwość identyfikacji astmy zawodowej,
- monitorowanie skuteczności leczenia.

Pomiar przepływu należy wykonywać codziennie. Pozwala to uzyskać dokładniejsze wyniki diagnostyczne.
Pneumotachografia
Korzystając z tej metody profesjonalnej diagnostyki, określa się szczytową objętość i maksymalną prędkość objętościową na różnych poziomach, biorąc pod uwagę stosunek procentowy FVC (wymuszonej pojemności życiowej płuc). Zmierz maksymalną stawkę na poziomie 75%, 50% i 25%.
Najtrudniejsze protokoły do oznaczania astmy zawodowej, jako że atak może spowodować obecność niektórych związków chemicznych w powietrzu. Aby potwierdzić astmę zawodową, konieczne jest wyjaśnienie historii dorosłego pacjenta, a także analiza zewnętrznej czynności oddechowej. Ponadto należy koniecznie przejść testy (plwocinę, mocz, krew itp.) I przeprowadzić niezbędne leczenie.
Określenie statusu alergologicznego
Równolegle z wskaźnikami oddychania zewnętrznego i zależnie od nasilenia objawów, wykonuje się testy nakłucia (wstrzyknięcia) i testu zdrapki w celu wykrycia etiologii alergicznej.Należy jednak pamiętać, że kliniczny obraz takich badań może w niektórych przypadkach dać fałszywie dodatnią lub fałszywie negatywną odpowiedź. Dlatego zaleca się przeprowadzenie badania krwi na obecność specyficznych przeciwciał w surowicy. W profesjonalnej diagnostyce szczególnie ważne jest ustalenie statusu alergicznego u dzieci.
Rozpoznanie choroby w dzieciństwie
Rozpoznanie astmy oskrzelowej u dzieci często towarzyszy ogromne trudności. Wynika to głównie z objawów choroby u dzieci, która jest podobna do wielu innych chorób wieku dziecięcego. Dlatego wiele zależy od odkrycia historii z tendencją do chorób alergicznych. Przede wszystkim należy polegać na powtórzeniu nocnego ataku astmy oskrzelowej, który potwierdza rozwój choroby.

Ponadto, protokoły diagnostyczne przewidują prowadzenie funkcji oddechowej (badanie czynnościowego oddychania zewnętrznego) z lekami rozszerzającymi oskrzela w celu wyznaczenia odpowiedniej taktyki leczenia. Naturalne jest, że konieczne jest zdawanie testów plwociny, krwi i kału, a także przeprowadzanie testów spirometrycznych i testów alergologicznych.
Rozpoznanie choroby w starszym wieku
Należy zauważyć, że trudno jest zdiagnozować atak astmy u osób starszych. Wynika to przede wszystkim z obfitości chronicznych chorób, które towarzyszą astmie oskrzelowej, "wymazaniu" jej obrazu. W tym przypadku konieczne jest dokładne przeanalizowanie historii, plwociny i krwi, wykonanie specyficznych testów mających na celu wyeliminowanie chorób wtórnych. Przede wszystkim rozpoznanie astmy serca, wykrycie choroby niedokrwiennej serca, któremu towarzyszą objawy niewydolności lewej komory.

Ponadto zaleca się stosowanie funkcjonalnych metod wykrywania astmy oskrzelowej, w tym EKG, prześwietlenia rentgenowskiego, pomiaru szczytowego przepływu (w ciągu 2 tygodni). Dopiero po zakończeniu wszystkich działań diagnostycznych następuje leczenie objawowe astmy oskrzelowej.
Rozpoznanie astmy oskrzelowej jest możliwe z tymi objawami.

- Ataki astmy z ciężkim wydechem, którym towarzyszą suche rzęski płuc, które są słyszane bez specjalnych środków (odległe rzęsy).
Atakuje kaszel w nocy, który zakłóca sen.
Nawracające świszczący oddech.
Sapanie na kaszel i kontakt z pewnego rodzaju drażniącym (spaliny, dym tytoniowy, zwierzęta, perfumy itp.).
Ucisk w klatce piersiowej.
Rozważymy więc główne metody diagnostyczne.
Spirografia - badanie i pomiar podczas oddychania objętością płuc za pomocą nowoczesnych systemów komputerowych z wyświetlaczem graficznym. Charakterystyczne objawy w diagnozie to:
- zmniejszona objętość płuc
Ankietę należy przeprowadzić 3 razy. Uzyskane dane są porównywane z referencją. Oprócz powyższych zmian z zaostrzeniem astmy, metoda ta rejestruje wzrost objętości, jak również resztkową pojemność płuc.
Pneumotachografia - metoda diagnostyczna polega na rejestracji w układzie o dwóch współrzędnych (przepływ - objętość). Ta metoda pozwala zdiagnozować naruszenie drożności małych, średnich i dużych oskrzeli. W przypadku niedrożności głównie w centralnych drogach oddechowych, często w dużych oskrzelach, możliwe jest zmniejszenie natężenia przepływu wydechowego (wyświetlane w początkowej części krzywej przepływu / objętości).
Przepływność kolorów - zmierzona maksymalna prędkość powietrza podczas wdechu po inhalacji (PSV). Obecnie przenośne mierniki przepływu szczytowego są szeroko stosowane. Metodę tę należy wykonywać trzy razy dziennie po przyjęciu leku rozszerzającego oskrzela. Główny pomiar PSV przeprowadzany jest rano, gdy pacjent się budzi.Szczytową przepływność można przeprowadzić tak, jak w szpitalu pod nadzorem specjalisty, a także w domu dla pacjentów. Pozwala to monitorować przebieg choroby i przyczyny zaostrzenia choroby.
Dokładność potwierdzenia diagnozy charakteryzuje się następującymi wskaźnikami HRP (peak exit rate):
- Zwiększona o 15% po 20 minutach pod koniec stosowania beta-stymulantów wziewnych.
Dane laboratoryjne. Odkrycia z laboratorium mają duży wpływ na potwierdzenie rozpoznania astmy (szczególnie jeśli choroba ma charakter alergiczny). Najbardziej charakterystycznymi parametrami laboratoryjnymi są:
Biochemiczna analiza krwi - pokazuje wzrost poziomu alfa i gamma globulin, haptoglobiny, seromukoidu, kwasów sialowych i fibryny.
Analiza plwociny - kiedy przejdą eozynofile, tak zwane kryształy Charcot-Leiden (bezbarwne kryształy musujące, wyraźna forma rombowa lub oktaedryczna), spirale Kurshmana (kawałki śluzu jak spirale, które są odbitkami małych zredukowanych oskrzeli).
Diagnoza >> astma oskrzelowa
Astma oskrzelowa (z greckiego: astma - ciężki oddech, uduszenie) - jest przewlekłą chorobą układu oddechowego człowieka. Częstość występowania astmy wynosi około 5% całkowitej populacji planety. W Stanach Zjednoczonych odnotowuje się rocznie około 470 000 hospitalizacji i ponad 5 000 zgonów związanych z astmą oskrzelową. Częstość występowania u kobiet i mężczyzn jest prawie taka sama.
Mechanizmem choroby jest ustalenie nadwrażliwości oskrzeli na tle przewlekłego procesu zapalnego zlokalizowanego na poziomie dróg oddechowych. Rozwój astmy może być spowodowany różnymi czynnikami: uporczywym zakażeniem dróg oddechowych, wdychaniem alergenów, predyspozycjami genetycznymi. Długotrwałe zapalenie dróg oddechowych (na przykład w przewlekłym zapaleniu oskrzeli) prowadzi do strukturalnych i funkcjonalnych zmian w oskrzelach - pogrubienie płaszcza mięśniowego, zwiększona aktywność gruczołów wydzielających śluz itp. mikrolejce chitynowe i karaluchy, sierść zwierząt domowych (koty), pyłki roślin. Genetyczne predyspozycje powodują zwiększoną wrażliwość oskrzeli na czynniki opisane powyżej. Ataki astmy mogą być wywołane przez wdychanie zimnego lub gorącego powietrza, wysiłek fizyczny, sytuacje stresowe, wdychanie alergenów.
Pod względem patogenezy wyróżniamy dwa główne typy astmy oskrzelowej: astmę zakaźną i astmę atopową. Opisano także niektóre rzadkie postaci astmy: astmę spowodowaną wysiłkiem fizycznym, astmę "aspiryna" spowodowaną przewlekłym stosowaniem aspiryny.
W astmie alergicznej rozróżniamy dwa rodzaje reakcji na alergen: natychmiastową odpowiedź (kliniczny obraz astmy oskrzelowej rozwija się kilka minut po wkroczeniu alergenu do oskrzeli) oraz późną odpowiedź, w której objawy astmy rozwijają się 4-6 godzin po inhalacji alergenu.
Dodatkowe metody diagnozy astmy oskrzelowej
Wstępne rozpoznanie astmy oskrzelowej jest możliwe na podstawie danych klinicznych zebranych przy użyciu metod opisanych powyżej. Ustalenie konkretnej postaci astmy oskrzelowej, a także ustalenie patogenetycznych aspektów choroby wymaga zastosowania dodatkowych metod badawczych.
Badania i diagnostyka funkcji oddechowych (funkcja oddechowa, spirometria) w przypadku astmy oskrzelowej pomagają w określeniu stopnia niedrożności oskrzeli i ich reakcji na wywoływanie histaminy, acetylocholiny (substancji wywołującej skurcz oskrzeli), aktywności fizycznej.
W szczególności przeprowadzają oznaczanie wymuszonej objętości wydechowej w ciągu jednej sekundy (FEV1) i pojemności życiowej płuc (VC). Stosunek tych wartości (wskaźnik Tiffno) pozwala nam ocenić stopień drożności oskrzeli.
Istnieją specjalne urządzenia, które umożliwiają pacjentom określenie wymuszonej objętości wydechowej w domu. Kontrola tego wskaźnika jest ważna dla odpowiedniego leczenia astmy oskrzelowej, a także w celu zapobiegania rozwojowi napadów padaczkowych (rozwój ataku poprzedza stopniowe zmniejszanie FEV). Oznaczenie FEV przeprowadza się rano przed zażyciem leku rozszerzającego oskrzela i po lunchu po przyjęciu leku. Różnica większa niż 20% między tymi dwiema wartościami wskazuje na obecność skurczu oskrzeli i potrzebę modyfikacji leczenia. Dolna FEV poniżej 200 ml. ujawnia wyraźny skurcz oskrzeli.
Radiografia klatki piersiowej - Dodatkowa metoda diagnostyczna pozwala wykryć oznaki rozedmy płuc (zwiększona przezroczystość płuc) lub pneumosklerozę (proliferacja tkanki łącznej w płucach). Obecność pneumosklerozy jest bardziej charakterystyczna dla astmy zakaźnej. W astmie alergicznej zmiany radiologiczne w płucach (poza atakami bezdechu) mogą być nieobecne przez długi czas.
Rozpoznanie astmy alergicznej - ma na celu określenie zwiększonej wrażliwości organizmu w stosunku do niektórych alergenów. Identyfikacja odpowiedniego alergenu i jego wykluczenie ze środowiska pacjenta, w niektórych przypadkach, może całkowicie wyleczyć astmę alergiczną. Aby określić status alergiczny, przeprowadza się oznaczanie przeciwciał typu IgE we krwi. Przeciwciała tego typu determinują rozwój bezpośrednich objawów astmy alergicznej. Zwiększenie poziomu tych przeciwciał we krwi wskazuje na zwiększoną reaktywność organizmu. Również astma charakteryzuje się wzrostem liczby eozynofilów we krwi, aw szczególności plwociny.
Rozpoznanie współistniejących chorób układu oddechowego (nieżyt nosa, zapalenie zatok, zapalenie oskrzeli) pomaga uzyskać ogólny obraz stanu pacjenta i przepisać odpowiednie leczenie.
Zapobieganie astmie

- Podstawowy. Jest to odpowiednie tylko dla zdrowych ludzi. Podejmowane są środki zapobiegające rozwojowi chorób układu oddechowego i alergii.
Wtórny. Odpowiedni dla tych, którzy są w stanie predastii. Jeśli masz alergie lub rodzice mają astmę, to ta profilaktyka jest dla Ciebie.
Ćwicz, aby poprawić stan serca i płuc.
Bardzo dobrym sposobem leczenia astmy i relaksowania umysłu i ciała jest leczenie uzdrowiskowe. Aby wybrać odpowiedni ośrodek, należy skonsultować się z lekarzem.
Film o astmie oskrzelowej - objawy, diagnoza i konsekwencje:
Rozpoznanie astmy: badania laboratoryjne i instrumentalne
Astma oskrzelowa jest diagnozą kliniczną, tzn. Lekarz stawia ją na podstawie głównie skarg, historii medycznej i danych z badań oraz badań zewnętrznych (badanie palpacyjne, perkusja, osłuchiwanie). Jednak dodatkowe metody badawcze zapewniają cenne, aw niektórych przypadkach definiują informacje diagnostyczne, dlatego są szeroko stosowane w praktyce.
Rozpoznanie astmy oskrzelowej za pomocą dodatkowych metod obejmuje testy laboratoryjne i badania instrumentalne.
Wskaźniki laboratoryjne astmy oskrzelowej
Następujące testy mogą być przypisane pacjentowi z astmą:
- pełna liczba krwinek
- biochemiczne badanie krwi,
- ogólna analiza plwociny
- badanie krwi w celu wykrycia całkowitej IgE,
- testy skórne
- oznaczanie swoistych dla alergenów IgE we krwi,
- pulsoksymetria,
- badanie krwi pod kątem gazów i kwasowości,
- oznaczanie tlenku azotu w wydychanym powietrzu.
Oczywiście nie wszystkie z tych testów są wykonywane u każdego pacjenta. Niektóre z nich są zalecane tylko w przypadku poważnego stanu, inne - w przypadku ujawnienia znacznego alergenu, i tak dalej.
Pełną morfologię krwi wykonuje się u wszystkich pacjentów. W astmie oskrzelowej, jak w każdej innej chorobie alergicznej, obserwuje się wzrost liczby eozynofilów (EOS) we krwi o więcej niż 5% całkowitej liczby leukocytów. Eozynofilia we krwi obwodowej może wystąpić nie tylko w astmie. Jednak definicja tego wskaźnika w czasie (ponownie) pomaga ocenić intensywność reakcji alergicznej, określić początek zaostrzenia, skuteczność leczenia. Lekka leukocytoza i wzrost szybkości sedymentacji erytrocytów można wykryć we krwi, ale są to objawy opcjonalne.
Analiza biochemiczna krwi u pacjenta z astmą często nie wykazuje żadnych nieprawidłowości. U niektórych pacjentów obserwuje się wzrost poziomu α2- i γ-globulin, seromukoidu, kwasów sialowych, czyli niespecyficznych objawów stanu zapalnego.
Koniecznie przeprowadzono analizę plwociny. Znaleziono w nim wiele eozynofilów - komórek biorących udział w reakcji alergicznej. Zwykle mniej niż 2% wszystkich wykrytych komórek. Czułość tego objawu jest wysoka, to jest występuje u większości pacjentów z astmą, a swoistość jest średnia, to znaczy, że oprócz astmy, eozynofile w plwocinie występują także w innych chorobach.
W plwocinie często definiowane są spirale Kurshmana - zawiłe kanaliki utworzone ze śluzu oskrzelowego podczas skurczu oskrzeli. Są one przeplatane kryształami Charcot-Leiden - formacjami składającymi się z białka powstającego podczas rozpadu eozynofilów. Tak więc te dwa oznaki wskazują na spadek drożności oskrzeli wywołany reakcją alergiczną, która często występuje w astmie.
Ponadto w plwocinie ocenia się obecność atypowych komórek charakterystycznych dla raka i Mycobacterium tuberculosis.

Badanie krwi dla całkowitej IgE wskazuje poziom tej immunoglobuliny we krwi, który jest wytwarzany podczas reakcji alergicznej. Może być wzmacniany w wielu chorobach alergicznych, ale jego normalna ilość nie wyklucza astmy oskrzelowej i innych procesów atopowych. W związku z tym jest o wiele więcej informacji na temat oznaczania we krwi swoistych przeciwciał IgE - swoistych dla określonych alergenów.
Do analizy swoistych IgE stosuje się tak zwane panele - zestawy alergenów, którymi reaguje krew pacjenta. Próbka, w której zawartość immunoglobuliny będzie wyższa niż normalna (u dorosłych wynosi 100 U / ml) i będzie wykazywać znaczący przyczynę alergen. Używano paneli z wełny i nabłonka różnych zwierząt, domowych, grzybowych, alergenów pyłkowych, w niektórych przypadkach - alergenów na leki i żywność.
Testy skórne są również wykorzystywane do identyfikacji alergenów. Można je przeprowadzać u dzieci w każdym wieku iu dorosłych, są one nie mniej informatywne niż oznaczanie IgE we krwi. Testy skórne sprawdziły się w diagnozowaniu astmy zawodowej. Istnieje jednak ryzyko nagłej, ciężkiej reakcji alergicznej (anafilaksji). Przykładowe wyniki mogą się różnić w przypadku leków przeciwhistaminowych. Nie można ich prowadzić z alergiami skórnymi (atopowe zapalenie skóry, egzema).
Pulsoksymetria to badanie przeprowadzane za pomocą małego urządzenia - pulsoksymetru, który zwykle umieszczany jest na palcu pacjenta. Określa tętnicze nasycenie tlenem (SpO2). Przy spadku tego wskaźnika o mniej niż 92% należy przeprowadzić badanie składu gazu i kwasowości (pH) krwi. Obniżenie poziomu nasycenia krwi tlenem wskazuje na ciężką niewydolność oddechową i zagrożenie życia pacjenta.Spadek ciśnienia parcjalnego tlenu i wzrost ciśnienia cząstkowego dwutlenku węgla, który jest określany podczas badania składu gazu, wskazuje na potrzebę sztucznej wentylacji płuc.
Wreszcie, definicja tlenku azotu w wydychanym powietrzu (FENO) u wielu pacjentów z astmą ujawnia wzrost tego wskaźnika powyżej normy (25 ppb). Im więcej stanów zapalnych w drogach oddechowych i im większa dawka alergenu, tym wyższa stawka. Jednak ta sama sytuacja występuje w innych chorobach płuc.
Dlatego też specjalne laboratoryjne metody diagnozowania astmy to testy skórne z alergenami i oznaczanie określonych poziomów we krwi.IgE.
Instrumentalne metody badań astmy
Metody diagnostyki czynnościowej astmy oskrzelowej obejmują:
- badanie funkcji wentylacji płuc, czyli zdolności tego organu do dostarczania wymaganej ilości powietrza do wymiany gazowej,
- określenie odwracalności niedrożności oskrzeli, czyli zmniejszenie drożności oskrzeli,
- wykrywanie nadreaktywności oskrzeli, to jest ich skłonności do skurczu pod wpływem bodźców wziewnych.
Główną metodą badawczą astmy oskrzelowej jest spirometria lub pomiar objętości oddechowej i natężenia przepływu powietrza. Wyszukiwanie diagnostyczne zwykle rozpoczyna się od niego jeszcze przed rozpoczęciem leczenia pacjenta.
Główny analizowany wskaźnik - FEV1to znaczy wymuszoną objętość wydechową w ciągu sekundy. Mówiąc najprościej, jest to ilość powietrza, którą osoba jest w stanie szybko wydychać w ciągu 1 sekundy. Kiedy skurcze skurczu oskrzeli powietrze opuszcza drogi oddechowe wolniej niż u zdrowej osoby, wskaźnik FEV1 schodzimy.

Badanie czynności oddechowej
Jeśli podczas wstępnej diagnozy poziom FEV1 wynosi 80% lub więcej normalnych wartości, co wskazuje na niewielki przebieg astmy. Wskaźnik równy 60-80% normy występuje w umiarkowanej astmie, mniej niż 60% - w ciężkich przypadkach. Wszystkie te dane mają zastosowanie tylko do sytuacji podstawowej diagnozy przed rozpoczęciem terapii. W przyszłości odzwierciedlają nie ciężkość astmy, ale poziom jej kontroli. Osoby z kontrolowaną astmą mają spirometrię w normalnym zakresie.
Zatem prawidłowe wskaźniki funkcji oddechowej nie wykluczają rozpoznania "astmy oskrzelowej". Z drugiej strony obserwuje się zmniejszenie drożności oskrzeli, na przykład w przewlekłej obturacyjnej chorobie płuc (POChP).
Jeśli zostanie wykryty spadek drożności oskrzeli, ważne jest, aby dowiedzieć się, jak jest odwracalny. Tymczasowy charakter skurczu oskrzeli jest ważną różnicą między astmą a przewlekłym zapaleniem oskrzeli i POChP.
Tak więc przy spadku FEV1 Testy farmakologiczne są wykonywane w celu wykrycia odwracalności niedrożności oskrzeli. Pacjentowi podaje się lek za pomocą inhalatora aerozolowego z odmierzaną dawką, najczęściej 400 μg salbutamolu, a spirometrię wykonuje się ponownie po pewnym czasie. Jeśli FEV1 po zastosowaniu leków rozszerzających oskrzela zwiększonych o 12% lub więcej (w wartościach bezwzględnych, 200 ml lub więcej), wykazują one dodatni wynik testu z lekiem rozszerzającym oskrzela. Oznacza to, że salbutamol skutecznie łagodzi skurcz oskrzeli u danego pacjenta, to znaczy ma nietrwałe niedrożność oskrzeli. Jeśli FEV1 wzrasta o mniej niż 12%, jest oznaką nieodwracalnego zwężenia światła oskrzeli, a jeśli zmniejsza się, oznacza to paradoksalny skurcz oskrzeli w odpowiedzi na użycie inhalatora.
Wzrost FEV1 po inhalacji salbutamolu 400 ml i więcej daje prawie całkowite zaufanie do diagnozy "astmy oskrzelowej". W wątpliwych przypadkach można zalecić leczenie próbne glikokortykoidami wziewnymi (beklometazon, 200 μg 2 razy dziennie) przez 2 miesiące lub nawet tabletki prednizonowe (30 mg / dobę) przez 2 tygodnie. Jeśli wskaźniki drożności oskrzeli ulegną poprawie po tym - jest to korzystne dla diagnozy "astmy oskrzelowej".
W niektórych przypadkach, nawet przy normalnym FEV1 stosowaniu salbutamolu towarzyszy wzrost jego wartości o 12% lub więcej. Sugeruje to ukrytą niedrożność oskrzeli.
W innych przypadkach wartość normalna FEV1 W celu potwierdzenia nadreaktywności oskrzeli stosuje się test inhalacyjny z metacholiną. Jeśli jest ujemny, może to być przyczyną wykluczenia diagnozy astmy. Podczas badania pacjent wdycha zwiększone dawki substancji i określa się minimalne stężenie, które powoduje zmniejszenie FEV1 o 20%.
Inne testy są również stosowane w celu określenia nadreaktywności oskrzeli, na przykład mannitolem lub ćwiczeniem. Spadek FEV1 w wyniku użycia tych próbek, 15% lub więcej z wysokim stopniem pewności wskazuje na astmę oskrzelową. Ćwiczenia z ćwiczeniem (bieganie przez 5 - 7 minut) są szeroko stosowane do diagnozowania astmy u dzieci. Stosowanie z nich prowokacyjnych testów inhalacyjnych jest ograniczone.
Inną ważną metodą instrumentalnej diagnostyki astmy i kontroli jej leczenia jest szczytowa przepływność. Każdy pacjent z tą chorobą powinien mieć szczytowy przepływomierz, ponieważ samokontrola jest podstawą skutecznej terapii. Za pomocą tego małego urządzenia określ szczytową szybkość przepływu wydechowego (PSV) - maksymalną szybkość, z jaką pacjent może wydychać powietrze. Ten wskaźnik, jak również FEV1, bezpośrednio odzwierciedla drożność oskrzeli.

Peak flow meter - niezbędny aparat dla każdego pacjenta
PSV można określić u pacjentów w wieku od 5 lat. Podczas określania HRP wykonywane są trzy próby, rejestrowany jest najlepszy wskaźnik. Zmierz wartość wskaźnika rano i wieczorem każdego dnia, a także oceń jego zmienność - różnicę między minimalnymi i maksymalnymi wartościami uzyskanymi w ciągu dnia, wyrażoną jako procent maksymalnej wartości dziennie i uśrednioną w ciągu 2 tygodni regularnych obserwacji. U osób chorych na astmę, zwiększona zmienność PSV jest większa niż 20% przy czterech pomiarach w ciągu dnia.
Indeks PSV jest stosowany głównie u osób z ustaloną diagnozą. Pomaga utrzymać kontrolę astmy. Podczas obserwacji określ maksymalny najlepszy wskaźnik dla tego pacjenta. Jeśli spadnie do 50 - 75% najlepszego wyniku, oznacza to rosnące nasilenie i potrzebę zwiększenia intensywności leczenia. Wraz ze spadkiem PSV do 33-50% najlepszego wyniku dla pacjenta, rozpoznano ciężkie zaostrzenie, a wraz ze znaczącym zmniejszeniem częstości występowania istnieje zagrożenie dla życia pacjenta.
Wskaźnik PSV, ustalany dwa razy dziennie, powinien być zapisany w dzienniku, który jest wysyłany na każde spotkanie z lekarzem.
W niektórych przypadkach przeprowadzane są dodatkowe testy instrumentalne. Radiografia płuc wykonywana jest w takich sytuacjach:
- obecność rozedmy płuc lub odmy opłucnowej,
- prawdopodobieństwo zapalenia płuc
- zaostrzenie, zagrażające życiu pacjenta,
- awaria leczenia,
- potrzeba sztucznej wentylacji płuc,
- niejasna diagnoza.
Dzieci w wieku poniżej 5 lat stosują skomputeryzowaną bronchofonografię, metodę badawczą opartą na ocenie hałasu oddechowego i pozwalającą wykryć spadek drożności oskrzeli.
Jeśli to konieczne, diagnostyka różnicowa z innymi chorobami wykonuje bronchoskopię (badanie drzewa oskrzelowego z endoskopem pod kątem podejrzenia raka oskrzeli, ciała obcego dróg oddechowych) i tomografię komputerową klatki piersiowej.
Jak przebiega badanie funkcji oddechowej:
""
 Duszność lub ataki astmy. Takie zjawisko można zaobserwować podczas wysiłku fizycznego lub w stanie pełnego odpoczynku, jeśli pacjent wdycha cząsteczki alergenów. Nawet nagła zmiana temperatury powietrza może spowodować atak. Takie ataki są trudne do przewidzenia, zwykle pojawiają się spontanicznie.
Duszność lub ataki astmy. Takie zjawisko można zaobserwować podczas wysiłku fizycznego lub w stanie pełnego odpoczynku, jeśli pacjent wdycha cząsteczki alergenów. Nawet nagła zmiana temperatury powietrza może spowodować atak. Takie ataki są trudne do przewidzenia, zwykle pojawiają się spontanicznie. wymuszona oscylometria impulsowa,
wymuszona oscylometria impulsowa,

